案例一:
小明(化名)是一位14歲的國中生,過去健康情形良好,半年來有間歇性頭痛,起初歸因課業壓力不以為意。後因持續一個月的複視與嘔吐就醫,經腦部影像檢查發現有4公分的小腦腫瘤,向前壓迫腦幹,合併有水腦症情形。鑑別診斷包括髓母細胞瘤(medulloblastoma)、室管膜瘤(ependymoma)、或星狀細胞瘤(astrocytoma)。經開顱手術將腫瘤完全切除,嘔吐與複視情形改善,水腦狀況緩解,病理報告證實為惡性的髓母細胞瘤。全身性評估未見脊髓或其他器官有腫瘤細胞轉移。由小兒腫瘤科醫師與放射腫瘤科醫師給予化學治療與放射線治療,手術後迄今一年,定期影像追蹤顯示無腫瘤復發情形。
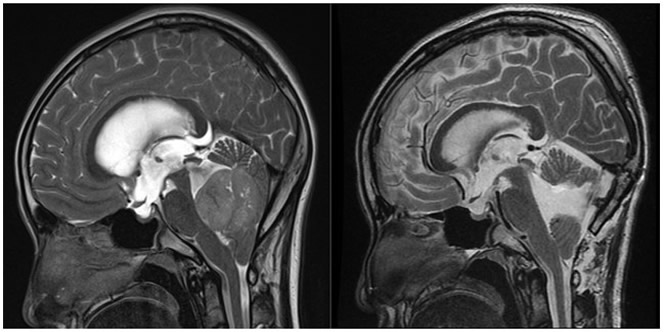 |
| 圖一:左圖為手術前MRI,顯示小腦腫瘤壓迫腦幹並造成水腦症。右圖為手術後MRI,顯示腫瘤完全切除,腦幹壓迫情形解除與腦積水情況改善。 |
案例二:
小華(化名)是一位4歲的小男孩,3歲左右開始出現偶發性頭痛,另有左眼視力模糊情形。因為突發性意識障礙與全身乏力被帶至臺大醫院急診室就醫,經腦部核磁共振檢查(MRI)發現有3.5公分的腦部腫瘤,位於蝶鞍上方,診斷為顱咽瘤(craniopharyngioma)。視力檢查發現右眼正常,但左眼僅剩光感;腦下垂體功能檢查顯示生長激素分泌不足。由於腦部影像檢查顯示腦下垂體柄已遭腫瘤侵犯,以手術切除腦瘤將產生腦下垂體內分泌功能不足(hypopituitarism)與尿崩(diabetes insipidus)情形,未來需長期使用賀爾蒙藥物補充;而另一個治療方式為立體定位放射線治療(或放射手術),因腫瘤較大,治療效果可能不佳且有傷害緊貼腫瘤的視神經之風險。家長在溝通後同意小華接受開刀治療。開顱手術順利將腫瘤完全切除,術後由小兒內分泌科醫師定期給予賀爾蒙補充治療;眼神經科醫師評估視力狀況維持穩定;手術後迄今5年,定期影像追蹤顯示無腫瘤復發跡象,身高體重發育達到同年齡兒童水平。
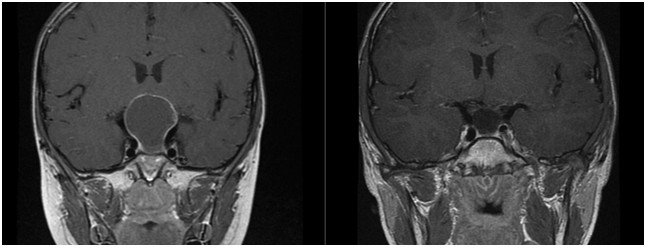 |
| 圖二:左圖為手術前MRI,顯示顱咽瘤壓迫視神經。右圖為手術後MRI,顯示腫瘤完全切除,視神經壓迫情形解除。 |
兒童腦瘤(Pediatric brain tumor)概況
惡性腦瘤是兒童族群第二常見的癌症,常見種類包括:髓母細胞瘤(medulloblastoma),生殖細胞瘤(germ cell tumor),室管膜瘤(ependymoma),第二、三、四級星狀細胞瘤(astrocytoma)等,整體發生率僅次於白血病(血癌)。除了惡性腦瘤外,兒童族群亦常見到良性腦瘤,如:第一級(毛狀)星狀細胞瘤(grade 1 astrocytoma or pilocytic astrocytoma),顱咽瘤(craniopharyngioma),許旺細胞瘤(schwannoma),腦膜瘤(meningioma)等。良性腦瘤與惡性腦瘤的發生率大約相當,而同樣屬於中樞神經的脊髓部位亦可能發生腫瘤,不過發生率較低,約為腦瘤的十分之一。根據統計,兒童族群中樞神經腫瘤的總體發生率在世界各國略有差別,大約為每年每十萬人有2至5名新發案例,臺灣地區根據中華民國癌症基金會的統計,每年約有120至140位新發個案。多數個案為偶發性病例,無家族病史;但某些特殊遺傳疾病的病患族群容易好發腦部腫瘤,如神經纖維瘤(neurofibromatosis)、結節性硬化症(tuberous sclerosis)、逢希伯-林道症候群(von Hippel-Lindau disease)、李-佛美尼症候群(Li Fraumeni syndrome)、戈林症候群(Gorlin syndrome)、透克氏症候群(Turcot syndrome)等。
兒童腦瘤病患的十年平均存活率約為70%,已較過去的治療成績提升不少,但部分病患會遺留因疾病或是相關治療所引起的併發症與後遺症,譬如認知功能障礙、內分泌失調、神經功能減損等,導致生活品質下降。如何進一步提升治療成功率與降低併發症的產生,為臨床兒童醫學的當務之急。
惡性腦瘤
惡性腦瘤最常見為髓母細胞瘤(medulloblastoma),如案例一的典型病例,發生於小腦,早期可引起手腳動作不協調、步伐不穩等臨床表現,但因症狀發展緩慢且不明顯,常常待腫瘤較大時引發水腦症,造成頭痛、嘔吐、複視、意識障礙等症狀方才就醫確診。治療方面需要以手術、化學治療、放射線治療三管齊下,方能控制病情避免復發。3歲以上髓母細胞瘤的病童,手術時能完全或幾乎完全切除腫瘤、且無腦部其他位置或脊髓轉移者,術後以放射與化學治療後五年存活率可達七至八成;3歲以下病患、手術後有較多腫瘤殘留、或有腫瘤轉移者,治療後五年存活率為五至六成。治療後可能的副作用包括:認知功能障礙、聽力障礙、生長發育遲緩、內分泌功能失調、腦血管病變、白內障、續發性腫瘤等,須定期追蹤。
其他常見的惡性腫瘤尚包括室管膜瘤(ependymoma)與生殖細胞瘤(germ cell tumor)。室管膜瘤好發於小腦,另亦可見於大腦與脊髓,主要治療方式為手術切除與放射線治療,而化學治療效果較不顯著。生殖細胞瘤在臺灣與日本韓國等亞洲國家較歐美國家來得常見,多數出現在松果體或是上蝶鞍部,容易合併水腦症,治療方式和前述腫瘤不同,手術的角色為切片確立診斷與水腦症的處理,而腫瘤的根除仰賴後續的放射線與化學治療;少數生殖細胞瘤含有畸胎瘤(teratoma)成分,對於放射線與化學治療反應不佳,則須予以開刀切除。
良性腦瘤
案例二的良性腦瘤為顱咽瘤(craniopharyngioma),位於蝶鞍附近,常會壓迫視神經、腦下垂體或下視丘構造,造成視力障礙與視野缺損、內分泌功能障礙、尿崩、食慾無法控制導致肥胖、或水腦症等問題。手術切除為主要治療方式,在保留視神經與下視丘構造的前提下進行最大安全範圍的腫瘤切除,術後若有新發生或持續內分泌功能異常或尿崩時,可給予賀爾蒙藥物治療。手術若完全切除腫瘤,則幾乎不會再復發;若有殘餘腫瘤或復發時,可以考慮再次手術或是放射線治療。使用立體定位放線治療技術(或放射手術,如:電腦刀、加馬刀等),與傳統放射線治療相比,有相同之治療成效但較少之副作用,目前已取代後者成為主要的放射治療方式。不過,腫瘤太大或臨近視神經等重要構造時,放射線手術的效果較差且較容易產生併發症。
良性腦瘤最常見者為毛狀星細胞瘤(pilocytic astrocytoma),常見於小腦位置,臨床表現類似髓母細胞瘤。治療方面以手術為主,在安全範圍內進行全切除或亞全切除,十年存活率達九成以上。少數病患有腫瘤復發時,可予以再次手術切除或化學藥物治療;放射線治療則保留於前述治療方式無效時使用。部分毛狀星細胞瘤發生於下視丘與視神經交叉位置,臨床表現類似顱咽瘤,手術治療僅能部分切除,必要時再佐以化學治療來控制腫瘤進展。
哪些情況可能是腦瘤引起的症狀?
由於兒童腦部腫瘤的病理型態、位置、成長速度的變異頗大,臨床上很難由專一性、特定的症狀來確診。一般常認為頭痛是腦瘤的典型症狀,但是在腦瘤較小時可能不會有明顯頭痛,到腫瘤較大時才可能引發頭痛症狀;而頭痛的病患很多為偏頭痛、壓力型頭痛,真正係腦瘤導致顱內壓升高而頭痛的患者僅佔小部分。哪些情況要懷疑可能是腦瘤引起的症狀?常見的徵兆如下:(1) 半夜或清晨頭痛,從睡夢中被喚醒;(2) 持續性嘔吐,尤其伴隨頭痛症狀;(3) 嗜睡;(4) 平衡感不良、步伐不穩;(5) 複視、口齒不清、臉歪嘴斜、一側手腳乏力、無法矯正之視力缺損等神經功能障礙;(6) 癲癇、手腳不自主抽慉、傻笑;(7) 嬰兒頭圍異常快速增大。若有以上情況宜就醫諮詢專科醫師。
治療新進展
醫學發展日新月異,近年來兒童腦瘤的治療也有許多新的發展。手術治療方面,手術顯微鏡能放大手術視野與提供充足照明,有助於分辨腫瘤組織與正常腦部的交界,並能使開刀醫師更加準確止血。另外,手術過程結合神經導航定位系統,無論是腫瘤切除或是切片手術,都能提升準確率,以幾近零誤差來確實切除或取樣腫瘤組織。而內視鏡系統的推陳出新,對於腦室內或顱底的深部腫瘤也能夠以微創手術方式完成。放射線治療方面,配合新的定位技術,能夠更準確照射腫瘤並降低對於周遭腦部組織的傷害。放射線手術、以及最新的質子與重粒子放射治療,則能將正常腦部受到的照射範圍與劑量降為更低。藥物治療方面,許多腫瘤對於化學治療反應良好,尤其在3歲以下腦部尚未發育完善、不適合接受放射治療的病童,高劑量化學治療為手術後輔助治療的首選。標靶藥物、免疫療法方興未艾,許多新治療方式正在全球各國進行臨床試驗,部分藥物也已開始應用於兒童腫瘤的治療。而腫瘤相關的基礎研究,針對基因變異、表達、與調控,以及訊息傳遞機制的變化開始有更深入的瞭解,未來針對不同病患個別腫瘤的基因體變化給予客製化的治療,朝向個人化精準醫療(personalized precision medicine)的目標邁進。
結語
二十一世紀的現代醫療,大部分兒童腦瘤病患的腫瘤都能夠得到良好的控制、甚至根治。在兒童腫瘤、神經內科、神經外科、影像診斷、放射治療、眼科、內分泌、復健、社工等多科部腦瘤治療團隊的照顧下,安排手術、放射線、藥物給予腦瘤病童迅速而適切的整合治療,以及後續的腫瘤追蹤,神經認知、視力、內分泌功能的監測與輔助診療,心理情緒方面之輔導,相關社會資源之申請補助,腦瘤病童的未來一樣能夠充滿繽紛色彩!
|